診療科
レントゲン、CT、気管⽀鏡、⾎液検査、PET-CT、MRIにより、肺がんの進⾏度を正確に把握します。
咳、痰、⾎痰、胸痛、発熱、声がれ、呼吸困難など。
無症状のこともあります。
内視鏡を⽤いた傷の⼩さな、からだにやさしい治療 (完全胸腔鏡下肺切除術) を積極的に取り⼊れ、原発性肺がん手術すべてに胸腔鏡下肺切除術を行っています(2023年)。
術後の抗がん剤、放射線治療、緩和治療など。
なんらかの原因によって肺に⽳があき、もれ出た空気で肺が圧迫されしぼんでしまう病気。
症状、聴診、レントゲン等で⽐較的容易に診断がつきます。
胸痛、咳、呼吸困難など痩せた男性に多いです。
治療は肋間から管 (ドレーン) を挿⼊し、もれ出た空気を引き出す処置 (胸腔ドレナージ) を⾏うことが多いです。
ドレナージで気胸が治らない場合や、再発を繰り返す場合は手術を行います。手術はほぼすべて前述の胸腔鏡下手術で、空気漏れの部位を切除する⼿術を⾏います。従来3つの⽳でしたが、最近では1つの⽳ (単孔式) で⾏うことも可能なことがあり、痛みは緩和され、傷もほとんど⽬⽴ちません。
近年肺がんは増加の⼀途をたどり、現在⽇本⼈のがん死亡原因の第1位になっています。
肺がんは他のがんに⽐較して予後不良で、5年⽣存率は30%前後です。
予後不良の原因としては、症状が出にくく、進⾏した状態で発⾒されることが多い、⾎流、リンパ流が豊富な臓器であるため容易に転移を起してしまうこと等があげられます。
肺がんの治療は外科⼿術、抗がん剤療法、放射線療法等がありますが、進⾏度に応じてこれらの治療を単独で⽤いたり組み合わせたりします。
⽇本肺癌学会が 肺がん診療ガイドラインを⽰しており、当科もこれを参考に呼吸器内科、放射線科と合同カンファレンスを開いて治療⽅針を決定しています。
肺がんは⼩細胞がんと⾮⼩細胞がん (腺がん、扁平上⽪がん、⼤細胞がんなど) で⼤きく治療が異なります。
⼩細胞がんは悪性度が⾼く、早期に転移をおこすので基本的には抗がん剤療法、放射線療法等の⾮外科的治療が選択されます。
おおむね、他臓器転移がなくリンパ節転移が少ない⾮⼩細胞肺がんと、リンパ節転移のない⼩細胞肺がんに⼿術をすすめます。
⼿術は、がんの存在する肺葉切除とリンパ節郭清が標準術式になっています。
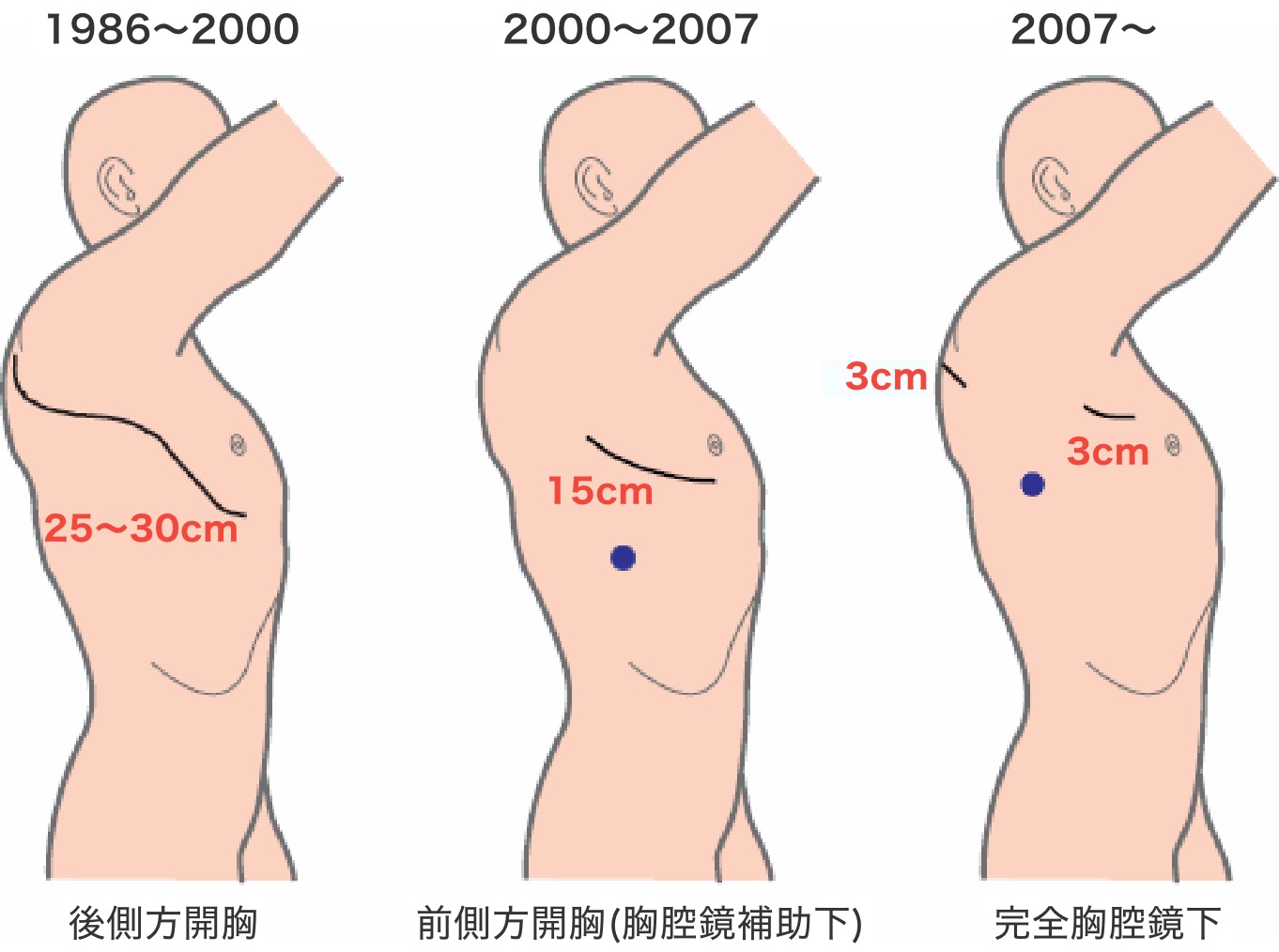
当科では2000年までは、側胸部から背中にかけて25cm程度切開し、肋間を⼤きく開いて⼿術を⾏っていましたが、2000年以降は胸腔鏡というカメラを補助的に併⽤することにより15cm程度にきずを⼩さくできました。
さらに2007年からは 3cm, 3cm, 1.5cm の3つの⼩さなきずにカメラや⼿術器械を挿⼊し、画⾯に映し出される映像を⾒ながら⼿術を⾏う完全胸腔鏡下の肺葉切除を導⼊しています。

この⼿術は⼿技が難しい、⼿術時間がかかる、癌の⼿術として適切かどうかが明らかでない等の理由でまだ標準治療にはなっていませんが、1期肺癌では通常の開胸⼿術と成績は遜⾊ないという報告が多く、全国的にも拡まりつつあります。
しかしながら、2011年に⾏われた⽇本呼吸器外科学会のアンケートによると、この⼿術の導⼊率は27%にとどまっています。
当科では、導⼊当初は1期肺がんを適応としていましたが、最近では2期肺がん (ほぼすべての⼿術適応肺がん) までを適応範囲としております。
胸腔鏡下⼿術は開胸⼿術と⽐べて術後の回復に⼤きな差はありませんが、メリットはなんといっても、術後のきずの痛みが少ないことです。
⼩さいきずに加えて開胸器 (無理⽮理肋間を拡げる器械) を使⽤しないことによる肋間神経の保護が痛み軽減に貢献しています。
出⾎量は平均 30ml と少なく、輸⾎をすることはほとんどありません。
90%くらいの⽅が、⼿術後1週間程度で退院できる状態まで回復しています。
また、⼿術後1ヶ⽉程度で事務仕事ができ、数ヶ⽉でゴルフができるようになるなど社会復帰が早いのも特徴の⼀つです。早い⼈なら、術後2週間⽬くらいで仕事に復帰されます。
医療サイドのメリットとしては、拡⼤鏡 (カメラ) で精細な映像を⾒ながら⾏うので、慣れれば⼿術の質が上がります。
術者、助⼿のみんなが同⼀視野を⾒ているので、全員で安全確認ができ⼿術の教育にもなります (開胸⼿術の場合は、術者しか⾒えてない状況が少なからずあります) 。
2007年の導⼊から2013年3⽉までに69⼈ (原発性肺がん62⼈転移性肺がん7⼈) の患者さまに胸腔鏡下肺葉切除術を⾏いました。
⼿術関連死、在院死はなく、合併症はきずの感染など軽症のものがほとんどです。
これらの合併症は、いずれも保存的治療にて軽快しており、出⾎量も少なく、輸⾎することもほとんどありません。
原発性肺がん患者さま62⼈のうち2⼈が再発死亡されましたが、60⼈ (97%) は元気にされています (2013年4⽉1⽇時点) 。
同じ病期の開胸⼿術の5年⽣存率は86% (2010年⽇本肺癌学会調査) ですから、⼿術の質を落とすことなく、安全に⼿術が⾏えていると思います。
すべての⼿術適応肺がん患者さまに胸腔鏡下肺葉切除術ができるよう⽇々努⼒を重ねています。
そして、がん拠点病院として、多くの研究会を通じ地域の実地医科の先⽣⽅と連携を密にし、地域医療の質の向上に努めてまいります。
肺がんの⼿術 (胸腔鏡、開腹) において⼗分な注意を要する主な合併症には、出⾎、創感染、肺瘻・気管⽀瘻(切除縫合部や剥離⾯から空気が漏れること)、⼼肺合併症、リンパ節郭清に伴う合併症(反回神経⿇痺、乳び胸など)、間質性肺炎、肺塞栓症、上下肢神経障害、脳⾎管障害などがあります。
また、患者さまの既往症や⽣活習慣に応じたケアも必要になります。
合併症が発⽣した場合は、直ちに病状の説明と最善の対処を施します。
患者さまには、これら合併症などのリスクを⼗分に説明し、納得されたうえで治療に臨んでいただきたいと思います。セカンド・オピニオン (他の専⾨医に意⾒を聞くこと) にも積極的に対応しておりますので、お気軽に申し出てください。
患者さまの家庭・仕事・職場・趣味など⽣活・社会とのつながりを回復するサポートをするため、スタッフ⼀同 努めてまいります。
